背景・目的
HBOC に関わる遺伝カウンセリングで,特に初回の場合は,単に疾患や遺伝学的検査についての情報提供だけが行われるわけではなく,クライエントの主訴や既往歴・家族歴の聴取,がんのリスク評価,心理社会的な評価など多数の要素が含まれる(本章「HBOC に関わる遺伝カウンセリング」の項を参照)。クライエントの主訴や疑問に応えるため,あるいはクライエントの知識・理解の程度等によって提供すべき情報は様々である。ここでは,遺伝カウンセリングのクライエントが CQ 1 にあげられている場合など,BRCA 遺伝学的検査について説明する状況にあることを前提とする。海外の各学会や団体がHBOC やBRCA 遺伝学的検査に関連するリコメンデーションあるいはガイドラインを制定しているが,その中から該当する事項を取り上げて解説する。
解 説
ASCO は,1996 年の遺伝性腫瘍の責任遺伝子の遺伝学的検査についてのステートメントにおいて検査についてのインフォームドコンセントのための基本的な項目を明記した1)。それらは2003年と2010 年に一部改訂され,2015 年には近年のDTC(direct to consumer)検査や次世代シーケンサー(next generation sequencer:NGS)を利用した検査の状況が考慮されてアップデートされている2)~4)。
NSGC は,2004 年に遺伝性腫瘍のリスクアセスメントと遺伝カウンセリングに関連するリコメンデーションを発表した5)。前述のASCO 1996 年版の基本的な項目に言及しつつ,検査のインフォームドコンセントの要素として12 項目をあげている。それらは,2011 年に発表されたアップデート版では一部改訂されて記載されている6)。
HBOC に限定したガイドライン等は,ACOG*7),SGO*8),ESMO9),NSGC10)およびNCCNによっても制定されているが,ASCO 2015 年版や NSGC 2011 年版のように検査のインフォームドコンセントの基本的な項目は記述されていない。
以上のことから,海外のガイドラインとしてASCO 2015 年版およびNSGC 2011 年を参考にBRCA 遺伝学的検査前に提供すべきと考えられる情報を 表1 にまとめた。BRCA 遺伝学的検査は,医療機関を介して実施されるものを想定し,DTC 検査は考慮していない。各項目の詳細情報や解説が本章あるいは他章の CQ にある場合には,その関連 CQ も併記した。
以下には,表1 の項目で詳細説明が他 CQ にないものやわが国の状況を補足説明する。さらに,今後わが国においても普及する可能性のあるNGS を利用したマルチ遺伝子パネル検査について言及する。
*ACOG:American College of Obstetricians and Gynecologists
SGO:Society of Clinical Oncology
表1BRCA 遺伝学的検査前に提供・検討すべきと考えられる情報
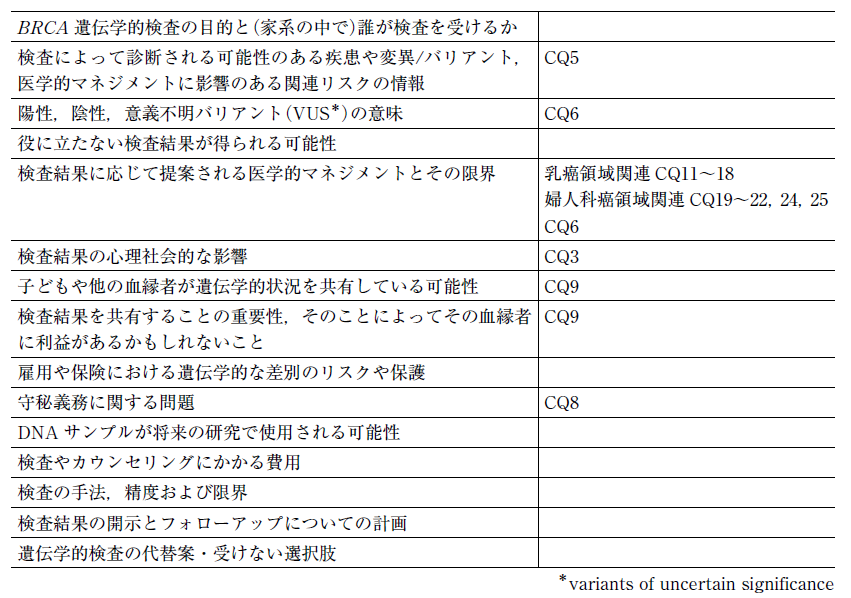
1.BRCA 遺伝学的検査を誰が受けるべきか
遺伝カウンセリングで BRCA 遺伝学的検査を検討する際には,家系内で誰が最初にスクリーニング検査を受けるかについても議論されることがあるだろう。NCCN ガイドライン(NCCN clinical Practice Guidelines in Oncology, Genetic/Familial High—Risk Assessment:Breast and Ovarian, ver2. 2017)によれば,検査を受けるに適した患者が複数いる場合には,診断時年齢が若い,原発性がんが複数みられているなど,変異が検出される可能性が高い既発症から検討するとある。遺伝カウンセリングのクライエントがHBOC が疑われる家系内のがん未発症者だった場合には,スクリーニング検査の候補者としてはまずは家系内の乳癌・卵巣癌既発症者が検討される。がん発症者がすべて亡くなっている,がん発症者が同遺伝学的検査を受ける意思がないなどの場合には,がん未発症者の中でもHBOC 関連がん発症者の第1 度あるいは第2 度近親者が検討される。がん未発症者がBRCA 遺伝学的検査(スクリーニング検査)を受けるときには,その結果の解釈に制限があることが説明されるべきである。陰性だった場合に,HBOC 家系で変異を受け継がなかったか(真の陰性),もともとその家系がHBOC 家系ではなかったかの判断はできない。
すでに家系内にBRCA の変異が見つかっていて,同じ変異を共有しているかどうかを調べる検査(シングルサイト検査)を検討する場合には,近親度から同じ変異を有する可能性は計算することができる。日本においてもBRCA1 とBRCA2 両方の変異を有している症例が報告されており,このような家系ではそれぞれの変異を有する可能性を考慮して検査を検討すべきである。
スクリーニング検査でもシングルサイト検査でも,がん未発症者が受検を検討する場合には,その検査はがんの遺伝学的診断ではなく,発症前検査の意味合いをもつ。CQ 10 を参照のこと。
2.結果の解釈と検査結果が役に立たない状況
ACMG*は,遺伝学的検査において塩基配列のバリエーションを評価し,5 つ〔(ⅰ)Pathogenic,(ⅱ)Likely pathogenic,(ⅲ)Benign,(ⅳ)Likely benign,(ⅴ)Uncertain Significance〕に分類するためのルールを示している。一般的に(ⅰ)と(ⅱ)は「陽性」,(ⅲ)と(ⅳ)は「陰性」と見なして,それぞれの結果に合った医学的管理が行われる。BRCA 遺伝学的検査が陽性だった場合に提案される選択肢は,乳癌領域および卵巣領域の関連 CQ で解説されている。VUS および陰性のときの対応については,CQ 6 に記述されている。
例えば,本人のがん既往と家族歴からHBOC が疑われて BRCA 遺伝学的検査を受けた結果がVUS だったとき,HBOC も他の遺伝性腫瘍の可能性も否定できる情報にはならない。この場合,クライエントが自身に提供される医学的マネジメントの選択肢は既往歴と家族歴に基づいて提供されるため,検査を受ける前と検討される選択肢は変わらないと考えてしまう状況が起こり得る。受検者が結果の解釈を理解できていないと,提供される医学的マネジメント(例えば,サーベイランス)に積極的ではなくなる可能性がある。
3.雇用や保険における遺伝学的な差別に対する保護とリスク,守秘義務
米国では,健康保険に関わる個人情報の取り扱いと責任に関する法律(Health Insurance Portability and Accountability Act:HIPPA, 1996)と関連するプライバシー/セキュリティに関するルールがあり,遺伝学的情報もこれらが適用される。さらに,GINA(Genetic Information Nondiscrimination Act, 2008)は,遺伝学的情報による雇用や保険における差別を禁止している。
日本にはこれらに該当するような法律はなく(2017 年8 月現在),保険への加入や支払いの拒否が発生する可能性は否定できない。日本における遺伝情報の取り扱いについては,CQ 8 を参照のこと。
4.日本で提供されているBRCA 遺伝学的検査について
2017 年8 月現在,日本においても複数の検査センターに BRCA 遺伝学的検査(スクリーニング検査およびシングルサイト検査)を委託できる。スクリーニング検査の場合には,BRCA1 および BRCA2 の全コーディング領域の塩基配列検査とエクソンレベルの重複や欠失を調べる MLPA 法をセットで提供していることもあるが,検査センターごとに検査方法・手順や所要日数は異なる。また,検出されたバリアントの解釈がどのように行われているか,参照されているデータベースは何かについても検査センターごとに異なるため,委託する検査センターに確認したうえで情報提供を行う。なお,日本では BRCA 遺伝学的検査もそれに関わる遺伝カウンセリングの費用も保険適用外であり(2017 年8 月現在),病院によって費用設定は異なる。
*ACMG:American College of Medical Genetics and Genomics
表2 マルチ遺伝子パネル検査の検査前カウンセリングで説明される項目(ASCO2015 年版)
![]() まとめて測定される必要がある遺伝子群についての検討。例えば,HBOC,Lynch 症候群,遺伝性びまん性胃癌症候群,Li—Fraumeni 症候群など高い浸透率のある遺伝性腫瘍は説明されるべきである。また,がんの既往歴や家族歴から推測される遺伝性腫瘍の責任遺伝子以外の遺伝子で変異が見つかる可能性についても知らされるべきである。臨床的な有用性が明らかになっていない遺伝子についても説明される必要がある。
まとめて測定される必要がある遺伝子群についての検討。例えば,HBOC,Lynch 症候群,遺伝性びまん性胃癌症候群,Li—Fraumeni 症候群など高い浸透率のある遺伝性腫瘍は説明されるべきである。また,がんの既往歴や家族歴から推測される遺伝性腫瘍の責任遺伝子以外の遺伝子で変異が見つかる可能性についても知らされるべきである。臨床的な有用性が明らかになっていない遺伝子についても説明される必要がある。
![]() よくわかっていない,あるいは浸透率が低いとされる遺伝子や既往歴・家族歴から想定されていなかった遺伝性腫瘍の責任遺伝子の陽性の意義については,特に注意が必要である。
よくわかっていない,あるいは浸透率が低いとされる遺伝子や既往歴・家族歴から想定されていなかった遺伝性腫瘍の責任遺伝子の陽性の意義については,特に注意が必要である。
![]() 現時点においてはVUS が見つかる可能性が高いこと。
現時点においてはVUS が見つかる可能性が高いこと。
![]() 常染色体劣性遺伝の遺伝性腫瘍に関係する変異が見つかった場合には,リプロダクティブな意味合いが含まれること。(例えば,Fanconi 貧血の責任遺伝子としてのBRCA2 やPALB2 など)
常染色体劣性遺伝の遺伝性腫瘍に関係する変異が見つかった場合には,リプロダクティブな意味合いが含まれること。(例えば,Fanconi 貧血の責任遺伝子としてのBRCA2 やPALB2 など)
5.結果の開示とフォローアップの計画
BRCA 遺伝学的検査を受ける場合,受ける検査項目や委託先によってその結果がいつ報告されるかが異なる。再度の遺伝カウンセリングで BRCA 遺伝学的検査の開示が行われることが多いが,被検者の他に家族や血縁者の誰が同席するかを予め相談しておく。また,その結果を踏まえて手術などの医学的マネジメントが検討される場合には,検査を受けることに決めたことや結果が得られるタイミングを被検者の主治医に伝えておいたほうがよいこともある。
6.遺伝学的検査の代替案・受けない選択肢
遺伝学的検査についての意思決定は自由意思に基づき,BRCA 遺伝学的検査についても例外ではない。現時点では関心がない,決断できない,経済的な理由など個々の背景や意思で BRCA 遺伝学的検査を選択されない場合でも,既往歴や家族歴に基づいたリスク評価と関連したリコメンデーションの提供は行われるべきである。また,ある時点では受けないと決めていても,がんの家族歴の変遷やライフイベントをきっかけに考えや気持ちが変化することは当然あり得る。検査を受けないと決めたケースでも,必要に応じて遺伝カウンセリングで支援することは重要である。
7.マルチ遺伝子パネル検査を行う場合に提供すべき情報
次世代シーケンサー(NGS)の普及により,近い将来,遺伝性腫瘍に関わる責任遺伝子数十種類を一度に調べる検査が研究のみならず臨床でも取り入れられるようになることが予想される。ASCO2015 年版には「マルチ遺伝子パネル検査の検査前カウンセリングで説明される項目」があげられている(表2)。また,NCCN 2017年 ver.2 では,Moderate risk genes に変化が見つかっても,浸透率に関するデータには限界があり,医学的マネジメントのための明確なガイドラインが存在しないケースがあること,変化が見つかってもそうでなくても既往歴や家族歴から提案される医学的なマネジメントは変わらない場合があることをあげて,同検査は理想的には専門家の遺伝学的な助言を参照にしながら提案されるべきとある。なお,マルチ遺伝子パネル検査が検討されるケースについては,CQ 4 を参照のこと。
検索キーワード
PubMed でBRCA,HBOC,Guideline,Genetic Services 等のキーワードで検索した。
参考にした二次資料
① 日本医学会.医療における遺伝学的検査・診断に関するガイドライン.2011 年2 月.http://jams.med.or.jp/guideline/genetics-diagnosis.pdf
② 日本乳癌学会 編.科学的根拠に基づく乳癌診療ガイドライン②疫学・診断編 2015 年版.金原出版,2015.
③ National Comprehensive Cancer Network. NCCN Clinical Practice Guidelines in Oncology. Genetic/Familial High-Risk Assessment: Breast and Ovarian, ver2. 2017.
④ Richards S, Aziz N, Bale S, et al; ACMG Laboratory Quality Assurance Committee. Standards and guidelines for the interpretation of sequence variants: a joint consensus recommendation of the American College of Medical Genetics and Genomics and the Association for Molecular Pathology. Genet Med. 2015; 17(5): 405-24. [PMID:25741868]
参考文献
- American Society of Clinical Oncology. Statement of the American Society of Clinical Oncology: genetic testing for cancer susceptibility, Adopted on February 20, 1996. J Clin Oncol. 1996; 14(5): 1730-6; discussion 1737-40. [PMID:8622094]
- American Society of Clinical Oncology. American Society of Clinical Oncology policy statement update: genetic testing for cancer susceptibility. J Clin Oncol. 2003; 21(12): 2397-406. [PMID:12692171]
- Robson ME, Storm CD, Weitzel J, et al; American Society of Clinical Oncology. American Society of Clinical Oncology policy statement update: genetic and genomic testing for cancer susceptibility. J Clin Oncol. 2010; 28(5): 893-901. [PMID:20065170]
- Robson ME, Bradbury AR, Arun B, et al. American Society of Clinical Oncology Policy Statement Update: Genetic and Genomic Testing for Cancer Susceptibility. J Clin Oncol. 2015; 33(31): 3660-7. [PMID:26324357]
- Trepanier A, Ahrens M, McKinnon W, et al; National Society of Genetic Counselors. Genetic cancer risk assessment and counseling: recommendations of the national society of genetic counselors. J Genet Couns. 2004; 32(2): 83-114. [PMID:15604628]
- Riley BD, Culver JO, Skrzynia C, et al. Essential elements of genetic cancer risk assessment, counseling, and testing: updated recommendations of the National Society of Genetic Counselors. J Genet Couns. 2012; 21(2): 151-61. [PMID:22134580]
- American College of Obstetricians and Gynecologists; ACOG Committee on Practice Bulletins-Gynecology; ACOG Committee on Genetics; Society of Gynecologic Oncologists. ACOG Practice Bulletin No.103: Hereditary breast and ovarian cancer syndrome. Obstet Gynecol. 2009; 113(4): 957-66. [PMID:19305347]
- Lancaster JM, Powell CB, Chen LM, et al; SGO Clinical Practice Committee. Society of Gynecologic Oncology statement on risk assessment for inherited gynecologic cancer predispositions. Gynecol Oncol. 2015; 136(1): 3-7. [PMID:25238946]
- Balmaña J, Díez O, Rubio IT, et al; ESMO Guidelines Working Group. BRCA in breast cancer: ESMO Clinical Practice Guidelines. Ann Oncol. 2011; 22 Suppl 6: vi31-4. [PMID:21908500]
- Berliner JL, Fay AM, Cummings SA, et al. NSGC practice guideline: risk assessment and genetic counseling for hereditary breast and ovarian cancer. J Genet Couns. 2013; 22(2): 155-63. [PMID:23188549]

